405
0,2
2017-01-20
Побочные эффекты лазерной коррекции зрения
В 90-х роговицу исследовали ультразвуковым «карандашиком». Вместо полноценной карты роговицы было 10-15 замеров на глаз, по которым хирург составлял мысленное представление о том, что там у пациента. В 92-м году распространились топографы, основанные на системе Пласидо.
Идея в том, что если сделать проекцию световых колец на роговицу, то на идеальной они будут круглыми, а любое искажение даст искажение от окружности. То есть получалась такая мишень в глазу в идеальном случае, и яйцо при астигматизме. Так и смотрели — светили лучом через диск Пласидо. Сейчас такие диски у многих хирургов в кармане на всякий случай.
Метод был, конечно, очень примерный. Потом пришла автоматика: эти же диски стали в 32-36 колец вместо 8 или 10, и аппарат их фотографировал, а затем распознавал и рассчитывал искажения, и выдавал «карту глубин» глаза.

Вот такая «мишень»
«Карта глубин» глаза
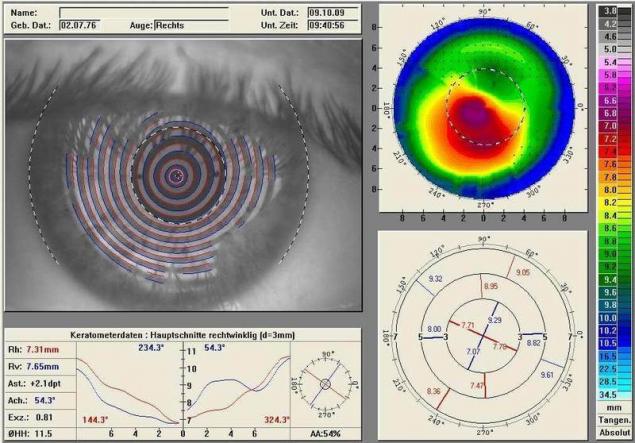
В это же время для диагностики кератоконуса было важно измерять роговицу не сверху, а сбоку, и параллельно развивалась технология топографа Орбскэна. Вместо профиля рефлекции там ходил луч в щелевой лампе (как в сканере для бумаг), и он позволял получить оптический сред роговицы, в частности, задней её стороны.
Соответственно, его автоматизировали и сделали нечто вроде замера десятками срезов, а потом сборки в единую карту. Как компьютерный рентгеновский томограф, только проще и на свету.
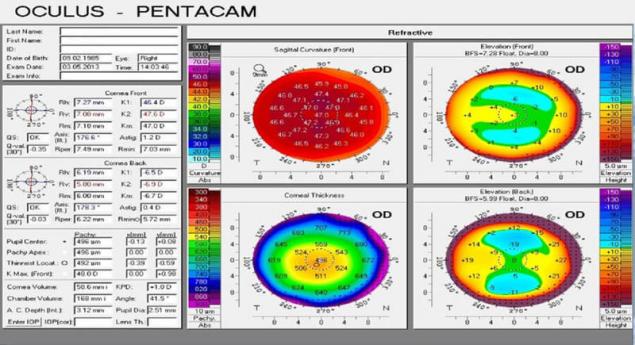
Следующей стадией эволюции стал принцип Шаймпфлюга, то есть вращающегося луча. Как можно догадаться по названию, изобрели его в Германии, причём в том же городе, где сидит Лейка и Окулус.
На сегодняшний день воплощение этого принципа, аппарат «Пентакам» — самый популярный аппарат диагностики для рефракционной хирургии. Информации очень много — 4 или 5 других аппаратов собрали в один: тут и толщина, передняя поверхность, задняя, глубина передней камеры. И это устройство ещё развивается и становится точнее.
Но система Плацидо не умерла. В случае сложных пациентов она дополняет информацию о состоянии роговицы. В этом случае система Плацидо хороша, потому что топография поверхности после осложнений позволяет собрать карту снятия поверхности до идеальной «мишени», то есть быстро вычислить разницу между тем, что видно, и тем, что нужно сделать, а затем лазером убрать лишнюю ткань.
Это так называемая topoguided-операция. Неровную роговицу можно привести в более-менее приличное состояние. Примерно по тому же принципу действует superLASIK, который настраивается под каждого отдельного пациента каждый раз. Его аналог — femtoLASIK Custom Vue — это wavefront-guided лазер.
Здесь идея в том, что измеряется волновой фронт глаза, а затем эксимерный лазер сносит необходимые части роговицы. У метода есть плюсы и минусы. Минусы связаны с тем, что часть искажений идёт от хрусталика, на лазерной коррекции с хрусталиком ничего не сделать. Хрусталик за время жизни меняется сильно, а роговица почти не меняется. Он растёт всю жизнь.
Соответственно, суперкоррекции в данном случае хватает на пару десятилетий молодой активной жизни… В итоге сейчас намного чаще используется «идеальный» профиль для роговицы, который не связан с текущим профилем хрусталика.
И есть ещё классическая ОКТ (томография) — она лучше показывает толщину ткани, и её используют дополнительно при помутнениях роговицы, исключающих другие методы.
Итак, по результатам диагностики подбирается профиль. В случае современных операций — хирург выстраивает профиль в подобии мастера, вводя нужные данные. Математику для асферической линзы делает прошивка лазера, затем хирург выбирает из нескольких возможных результатов или же просто подтверждает схему операции.
Вот ультразвуковой «карандашик»:

Остальное современное — в конце статьи. Пока же важные практические вещи для операции.
Мы смотрим не через центр зрачка
Следующее, что нас интересует — это центрация роговицы под лазером. Хирург выбирает конус для пневматического автозахвата — их там три размера под разные задачи. Для миопии чаще всего берётся самый маленький, он ложится на периферию роговицы.
Минимальное количество людей смотрит через центр зрачка. Обычно наша оптическая ось немного смещена в сторону носа — это угол Каппа. У гиперметропов (людей с серьёзной дальнозоркостью, например) этот угол больший. Доходит до того, что иногда они смотрят по самому краю зрачка.
Чтобы не резать линзу там, где не нужно, важно выполнить центрацию по оптической оси. Поэтому пациент сам смотрит на мигающий светодиод. Но на самом деле, конечно, пациенту мы здесь доверяем не полностью, и обязательно контролируем захват рефлексом Пуркинье.
В смысле, бликом, а не условной реакцией. Это блик, который вам хорошо знаком по «красным глазам» на фотографии со вспышкой, только его можно ужать почти до точки. Это не сама ось, но она расположена к рефлексу очень близко, настолько, что можно брать эту точку за центр линзы. В сложных случаях иногда между центром зрачка и этим рефлексом выбирается точка — всё зависит от предварительной диагностики.
На это место ставится опорный луч, маркируется центр абляции. Потом включается лазер. В эксимерных лазерах есть скоростная камера, которая следит за микродвижениями глаза и двигает лазер согласованно с ними.
На старых моделях лазеров при операциях если пациент смотрел в сторону — лазер бил не туда. С 2005 года примерно системы следования за глазом двигаются вместе с лучом. В случае FLEX или SMILE, когда используется фемтосекундный лазер, глаз просто захватывается в пневмозахват. Трекера там нет, но есть датчик потери вакуума — до того, как глаз отсосётся, лазер выключится.
Правильный захват случается не всегда. Если это так — хирург проводит докоррекцию поворотом или перезахват. Контроль захвата делается наложением двух картинок — с камеры в реальном времени и с калибровки до захвата. Когда-нибудь у нас появятся автосистемы, которые будут накладывать две картинки и захватывать правильно автоматически. Сегодня это зависит от опыта хирурга.
Профессор Секундо делал исследование — он сравнил 36 пациентов с femptoLASIK и 36 со SMILE — расположение зоны эвакуации ткани во втором случае было лучше. Даже на старом MEL-80 (самом современном на тот момент).
Эксимерный лазер вообще очень многое прощает неопытному хирургу. Но опытный хирург может на VisuMAX создать центрацию лучше, чем обычный эксимер автоматически. Наверное, в будущем появится прошивка и манипулятор, которые снизят этот фактор опыта и навыка хирурга.
В Стамбуле был как-то очень сложный пациент с двумя децентрациями, близкими к косоглазию. С ним было довольно сложно, поскольку нужно было идти через языковой барьер, но в итоге всё удалось. Тем не менее, если есть возможность, мы всегда рекомендуем выбирать для сложных случаев хирурга, говорящего на одном языке с вами.
Что важнее всего при коррекции астигматизма
Вот так видит мир человек с астигматизмом:
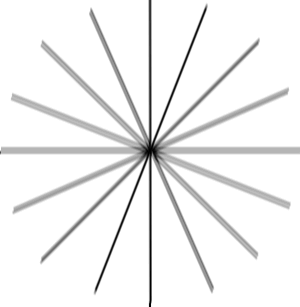
Упрощая, то, что у здорового человека дало бы точку на сетчатке, при астигматизме становится эллипсом или «восьмёркой» под определённым углом. Определив этот угол и относительные размеры этого искажения, можно сделать линзы для очков, у которых кривизна будет меняться нелинейно в сравнении с обычными линзами для близорукости или дальнозоркости.
Ещё спустя некоторое время научились делать такие же контактные линзы (их важно вставлять в глаз без вращения), а потом — рассчитывать профили для того, чтобы такую «контактную линзу» вырезать прямо на роговице или внутри неё. То есть решить общую задачу лазерной коррекции зрения.
Астигматизм корректируется лазерными методами очень эффективно. Однако самая сложная часть — сопоставление будущего профиля линзы и, собственно, глаза. Дело в том, что если промахнуться с поворотом на 10% — потеряется эффект на треть. Если промахнуться на 30% — эффект полностью сойдёт на нет.
В итоге важной частью при работе с астигматизмом становится захват глаза на вакуумную «присоску» лазера. Это вопрос опыта врача (к счастью, не обязательно мануального, поэтому делают это почти везде хорошо). На современных лазерах есть возможность развернуть захват «внутри себя», чуть вращая глаз пациента — в индийском научном центре было доказано, что так делать безопасно.
Как делается фокусировка лазера через линзы жидкости на поверхности роговицы и микрокапли жира?
Когда делается премедикация обезболивающим (обычно алкаином), то на поверхность глаза попадает довольно много капель. Затем глаз как минимум один раз протирается влажным тампоном непосредственно перед контактом с пневмозахватом лазера. Если глаз будет сухим, между конусом лазера и роговицей образуются лакуны, которые исказят фокусировку.
Если глаз влажный, жидкость заполняет их, и паразитных преломлений почти нет. Миркокапли жира сгоняются при захвате за счёт давления. В итоге, конечно, всё равно среда образуется не идеальная, и это отчасти одна из причин, почему лентикулу нужно «обойти» шпателем с двух сторон, отделяя её от верхнего и нижнего слоя роговицы.
Существенная ошибка может быть такая: ресницы выделяют жир, который начинает быстро и бесконтрольно расплываться по поверхности. Этот жир нарушает фокусировку, и остаются крупные мостики, которые нужно разделять острым шпателем (как делалось на прошлом поколении лазеров) — либо нужно прекращать операцию при виде такой проблемы.
В нашей клинике мы не оставляем ничего на волю случая, используя ряд необходимых манипуляций: аспираторы для удаления избытка жидкости и жировых капель, специальные гигроскопичные спонжи, даже можем лишить вас пары ресниц около центральной части глаза — мы их подрежем на тот случай, чтобы они вдруг не выгнулись как не надо.
Как стоит хирург во время операции?
Не стоит, а сидит. Все операции на глазах делаются строго сидя, так рука двигается намного устойчивее. Правши работают справа от пациента, левши — слева. Соответственно, разрез для извлечения лентикулы делается там, где хирургу удобнее всего получать доступ — ближе всего к его руке с инструментом. Почему это так важно, я покажу чуть позже, когда мы будем говорить про то, что есть в операционной.
Какие осложнения самые тяжёлые?
Осложнений при LASIK до 6%, на femtoLASIK и FLEX — до 2%, на SMILE — 0,5-1% (зависит от поколения лазеров, 0,5% — это шестое). Последние числа не подтверждены десятилетними клиническими испытаниями — данные будут официально опубликованы только летом 2017, но вы можете походить по Википедии — в статьях про разные методы даются довольно богатые ссылки на исследования.
Одно из самых ужасных осложнений любой коррекции кроме ФРК — кератоэктазия (когда роговица выпячивается, как при кератоконусе). В результате операции это может случиться из-за существенного нарушения биомеханики глаза — как правило, либо из-за неполной диагностики, либо из-за сюрприза, который средства диагностики врача не смогли выявить. Именно поэтому важно делать диагностику очень тщательно и разными методами.
Надо признать, что на самом дорогом «перестраховочном» оборудовании в клиниках нередко экономят. С другой стороны, если пациент уже приходит с кератоэктазией, то у него, скорее всего, будут прямые показания на старый добрый ФРК. Вообще, любая тонкая роговица, да ещё и не совсем ровная — её хорошо ровняют ФРК.
В ранних стадиях кератотонуса ФРК выравнивает поверхность и сразу сверху мы ещё делаем кросс-линкинг (обработка средством с высоким содержанием B12, затем высвобождение кислорода за счёт лазерного нагрева и фиксация коллагена в ультрафиолете, — всё, чтобы сделать её жесткой, но про это позже отдельно). Эта ниша обеспечит жизнь ФРК ещё лет на 10 минимум.
Кератоконус — сложное осложнение в среднесрочном порядке. Сразу делается кросс-линкинг, то есть картоэктазия лечится как обычно. Могут вставляться внутрикорнеальные полукольца.
Исторически сложилось, что часть кератоэктазии после SMILE — это случаи, когда хирург обнаружил больную роговицу и решил не делать инвазивную процедуру LASIK или его производную, но почему-то решил, что с ReLEx может «прокатить» из-за малой инвазивности. Нет. Больную роговицу не надо корректировать без укрепления. Можно делать кросс-линкинг, кольца, трансплантацию.
Следующий по популярности у нас отслоившийся лоскут после LASIK, femtoLASIK или FLEX. Чаще, конечно, достаются LASIK — у них суммарный риск разных побочных эффектов под 6%, и при этом их в стране делают много даже до сих пор.
Любые лоскутные методы коррекции — это противопоказание к контактным видам спорта. Рожать можно, но получать «в лицо» — нежелательно. Были случаи, когда лоскут срывали от того, что ребёнок просто неаккуратно ткнул пальцем матери в лицо, от того, что женщина поймала глазом палку для помидоров — в общем, самые разные.
Напомню, суть проблемы в том, что при этих методах прорезается «крышка», которая «откидывается» для создания линзы внутри роговицы, а затем эта «крышка» закрывается обратно. С глазом её связывает тонкая перемычка-«петля» и наросший сверху тонкий слой эпителия. Лоскут не прирастает, и держится, не открываясь, только с помощью поверхностного эпителия сверху.
Сам флеп LASIK можно снять хоть через 8-10 лет (были случаи) — и разойдётся он ровно там же, где в день операции. В случае femtoLASIK и FLEX флеп держится прочнее, часто есть рубцевание по краям (тонкая белая полосочка) — через 2-3 года уже можно пытаться оторвать его зубами, и он не поддастся.
В случае SMILE лоскута нет вообще, но есть «тоннель» (разрез на 2,5 мм), через который достаётся лентикула из роговицы — он тоже покрывается эпителием, но до того, как он зарастёт, нельзя мыться, чтобы не занести инфекцию. Наш коллега из Екатеринбурга рассказывал про больного со SMILE, которого сильно избили — повреждения прошли по глазу очень обширно, но слабейшая точка была не на месте коррекции.
Глаз удалось спасти, видит пациент хорошо. Точнее, стал видеть, через пару недель. Похожий случай был в практике у Блума (второго изобретателя технологии коррекции). В Германии сейчас для работы в полиции, можно делать только ФРК в 13 из 16 федеральных земель. Ещё в трёх разрешён femtoLASIK.
Вопреки распространённому мифу, боуменова мембрана, которая расположена поверх роговицы (которая уничтожается при ФРК и сильно травмируется при femtoLASIK-методах) не даёт защиту от механических повреждений ударного типа. Она обеспечивает стабильность «медленного» типа, в частности, компенсирует давление изнутри глаза.
Теперь стоит поговорить про гало-эффект — это нимб вокруг источников света ночью. Его может дать любая лазерная коррекция. Зависит он от величины зоны коррекции по отношению к зрачку. Обычная зона коррекции — 7 миллиметров.
Зрачок у некоторых людей раскрывается до 8 миллиметров в полной темноте. Раньше вообще делали зоны коррекции по 4-5 миллиметров. Вторая причина нимба (более актуальная для современных операций) — это насколько плоская у вас роговица в центре. Центр должен возвышаться (здоровая роговица имеет по центру больше диоптрий, чем по краям — например, 38 Д в центре, 42 Д по краям).
Хороший профи рассчитывает профиль для лазерного реза так, что роговица уплощается по большой зоне. Эксимерные лазеры имеют различные асферические профили для этого. ReLEx SMILE сам по себе асферичен по самой архитектуре вмешательства. Да, естественное состояние роговицы ухудшается при любой коррекции, но при SMILE — чуть меньше.
Дальше у нас фотофобия и зарастание тканей. Проблема в медикаментах. В ФРК в России не используется «обычный» для этой операции метамицин (он не разрешён на государственном уровне). Аналоги чуть рискованнее. Сейчас офтальмологи пытаются пролоббировать разрешение этого препарата для операций.
Следующий случай — неполная экстракция лентикулы при SMILE-операции. Были крайне редкие случаи, когда осталась часть, которую нельзя было подцепить пинцетом. В этом случае впрыскивается кортизон, который окрашивает мелкий фрагмент и затем можно зайти вовнутрь и извлечь его.
В Лондоне один из очень дорогих хирургов делает второй рез на такой случай напротив первого — он им не пользуется, но держит на случай проблем в ходе операции. Обычно же если лазер не разрезал что-то в лентикуле — это проблема хирурга, который зачем-то полез и попытался отсепаровать место, где не было реза. Правильно — дать зажить и сделать ФРК с топографией. Или же, как вариант, перейти на FLEX вместо SMILE.
Затем надрыв края инцизии — совсем маловероятная вещь в опытных руках, когда хирург инструментом надрывает вход в «тоннель», ведущий к лентикуле. Чтобы это случилось на практике, надо толкнуть его в плечо в ходе операции. Тем не менее, проблемы обычно нет: был разрез 3 мм, станет 3,5 мм — ничего страшного на самом деле.
В подавляющем большинстве случаев инцизия надрывается радиально, но был один пример в самом начале истории коррекций, когда произошёл надрыв на 1,5 мм в сторону центра. От зоны 7,8 мм получилась зона 6,8 мм, пациентка получила гало-эффект в глубокой темноте. Решение простое — второй рукой надо держать глаз пинцетом, с тех пор это есть в обязательном протоколе SMILE.
Из серьёзных (но уже, к счастью, обратимых) стоит отметить кератит. Это воспаление роговицы, чаще всего — в результате занесённой инфекции. Его три стадии — во второй обычно кортизон и лечение на усмотрение врача, а в третьей — обязательно полоскание кармана (есть риск необратимого рубцевания). Поэтому после операции вас наблюдают на следующий день и ещё несколько раз.
Всё остальное, как правило, проходит в течение недели-двух после операции, и связано с реакцией организма на механическое повреждение тканей, либо особенности медикаментов. Да, вы можете плакать пару часов, да, может щипать, да, у кого-то обезболивающее вызывает потом дикое желание почесть глаз (чего делать нельзя). И да, первые пару дней вам лучше не появляться на конкурсе красоты и снимать портреты для сайта знакомств. Дальше же всё будет хорошо.
Оборудование для диагностики
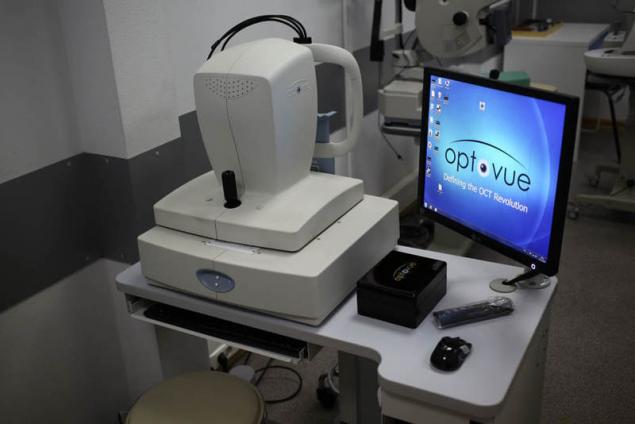
Спектральный оптический когерентный томограф — высокочастотный бесконтактный метод диагностики морфологии роговицы, сетчатки и зрительного нерва. Во время процедуры используется лишь луч лазера или инфракрасное освещение. Результатом ОКТ является двухмерный или трехмерный снимок:
Пентакам — «золотой стандарт» в диагностике заболеваний роговицы.
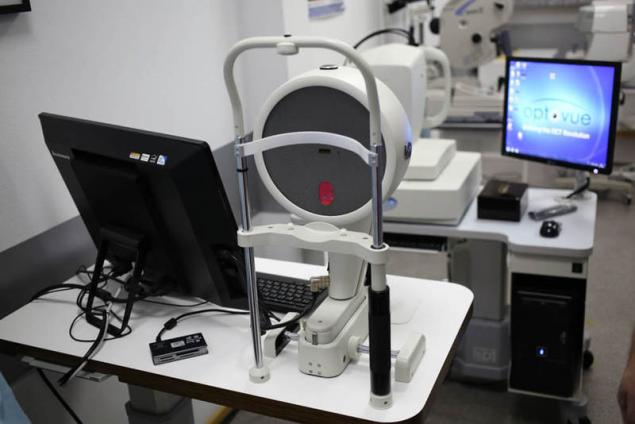
Ротационная Шаймпфлюг-камера для проведения компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока. Автоматически рассчитываются такие важные параметры как кривизна передней и задней поверхности роговицы, общая оптическая сила роговицы, пахиметрия, глубина передней камеры, угол передней камеры в 360° и денситометрия роговицы и хрусталика.
Бесконтактное измерение занимает 1-2 секунды и включает 25 или 50 Шаймфлюг изображений (в зависимости от режима сканирования). В сумме для построения 3D модели переднего отрезка глаза детектируются и анализируются до 25000 реальных элевационных точек. Автоматическая система контроля наведения обеспечивает лёгкость измерения и высокую повторяемость результатов.
Вид со стороны врача:
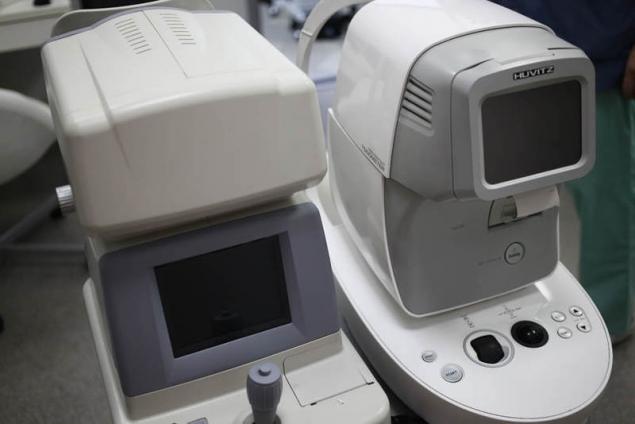
Слева — автоматический авторефкератометр основан на использовании специального датчика волнового фронта Hartmann-Shack, что позволяет поточечно анализировать волновой фронт, отраженного от сетчатки света. При помощи анализа волнового фронта, мы можем проанализировать аберрации оптической системы глаза и подобрать оптимальную коррекцию. Справа — автоматический бесконтактный пневмотонометр, позволяет измерять внутриглазное давление и роговично-компенсированное внутриглазное давление.
Вид со стороны пациента:
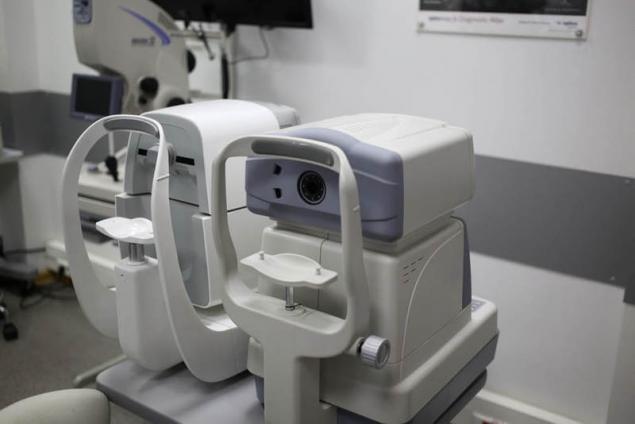
Слева — автоматический бесконтактный пневмотонометр.
Справа — автоматический авторефкератометр.
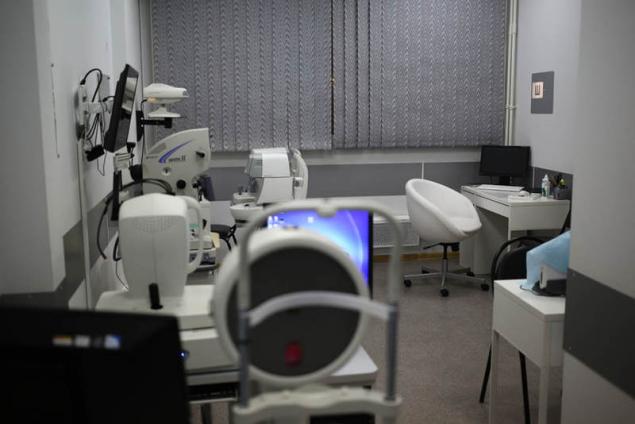
Автоматический проектор знаков может крепиться на стене или на столе. Работает на дистанции от 2,5 до 8,0 метров. Снабжен пультом дистанционного управления. Содержит более 40 самых необходимых тестов, в том числе для детей. Высокая скорость смены слайдов (0,15 секунды). Высокое разрешение (50 линий на мм) позволяет точно оценить остроту зрения пациента:

Кабинет диагностики для комплексной диагностики патологии переднего и заднего сегмента глаза, видно работу проектора:
Автоматический периметр — анализатор полей зрения:
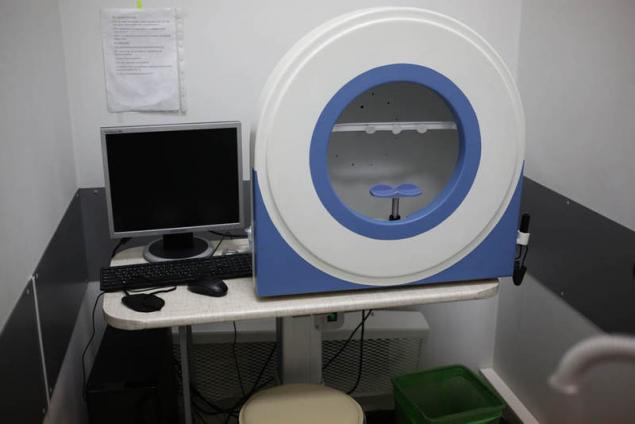
Применяется для определения пороговой чувствительности сетчатки органа зрения, выявляя патологические изменения на самых ранних стадиях.
Оптическая когерентная томография (ОСТ):
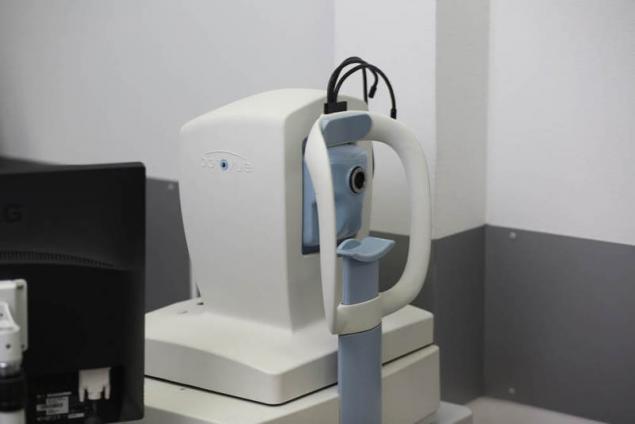
ОСТ — Это метод отображения структуры биологических тканей организма в поперечном срезе с высоким уровнем разрешения.
Кабинет диагностики для первичного диагностического обследования:
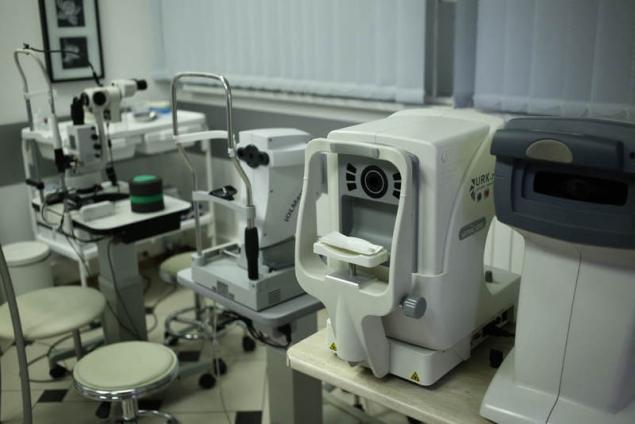
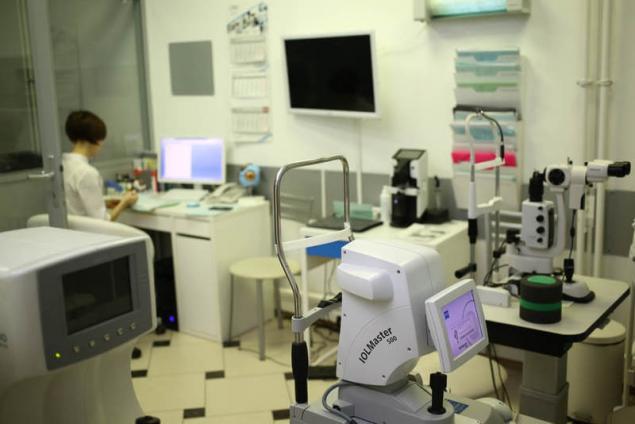
Оптический биометр IOL Master 700 — новое поколение «золотого стандарта» оптической биометрии:
Оптический прибор для бесконтактного измерения структур глаза с использованием метода оптической когерентной томографии. Оптическая биометрия нового поколения с использованием технологии Swept Source OCT обеспечивает сканирование переднего и заднего отрезка глаза. Это не только позволяет лучше понимать хирургическую анатомию глаза, но более точно рассчитывать рефракционный результат операции.
Автоматический линзметр — оптимальное устройство для подбора очков, оценки качества линз, снятия призматических показаний:

IOL-Master 500 — простой и совершенный. С его помощью за считанные секунды производятся точнейшие измерения биометрических параметров глаза, необходимых для расчета ИОЛ (интраокулярных линз):

Особенно ценно то, что замеры осуществляются бесконтактным способом. Одним нажатием кнопки можно быстро получить точные данные о длине переднезадней оси глаза, радиусе кривизны роговицы, её диаметре и глубине передней камеры.
Щелевая лампа с видеокамерой — прибор, позволяющий под увеличением провести осмотр видимых частей глаза — век, склеры, конъюнктивы, радужки, хрусталика и роговицы:

С помощью специальных линз в щелевую лампу видны центральная и периферическая части глазного дна. Щелевая лампа состоит из бинокулярного микроскопа и источника узконаправленного света. Осмотр при помощи щелевой лампы — это биомикроскопия глаза. Очень важна возможность фото- и видео-фиксации.
Аберрометр — анализатор волнового фронта, используя алгоритмы Фурье, он отражает уникальные недостатки глаза пациента с использованием 100 процентов доступных точек Хартманна-Шарка для более точного определения ошибок волнового фронта:
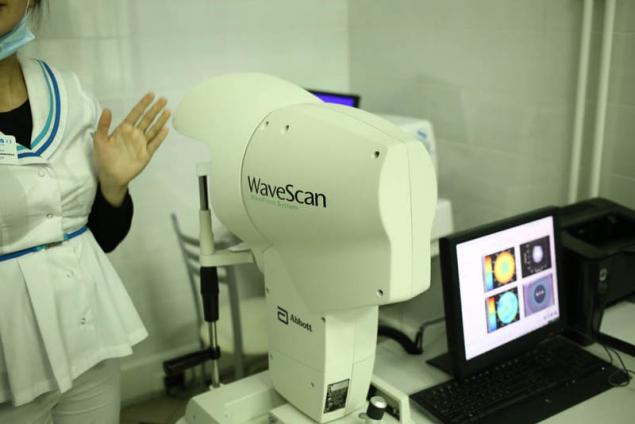
Система обеспечивает самое высокое разрешение, доступное для любого размера зрачка, позволяя точный, индивидуальный подход для широкого спектра оптических погрешностей.
Эндотелиальный микроскоп необходим для наблюдения и анализа эндотелиального слоя роговицы, измерения толщины роговицы и автоматического фотографирования:
Цифровая фотощелевая лампа используется для получения цифрового изображения с высоким разрешением, видеоизображения. Программное обеспечение позволяет оптимальным образом организовать компьютерную обработку и хранение цифровых изображений:

Кабинет первичной диагностики:
Контактный тонометр TONO-PEN — это легкий и эргономичный прибор:
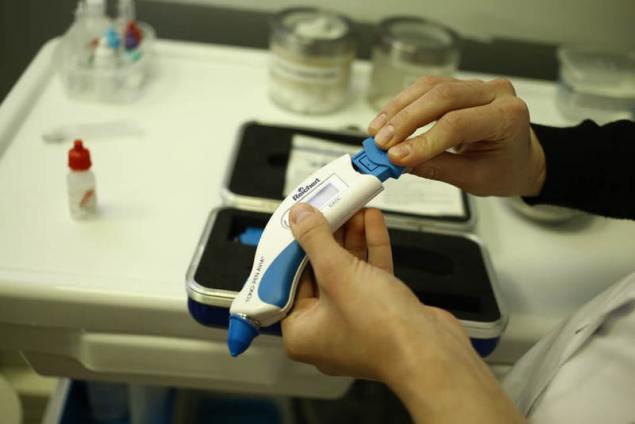
Несмотря на свои малые размеры и вес, точность показаний сравнима с тонометром Гольдмана. В основе TONO-PEN тензодатчик с диаметром контактной поверхности 1.5 мм, почти незаметно касается роговицы и выдает среднее арифметическое результатов четырех независимых измерений и статистический коэффициент.опубликовано
Источник: geektimes.ru/company/klinika_shilovoy/blog/284348/

Идея в том, что если сделать проекцию световых колец на роговицу, то на идеальной они будут круглыми, а любое искажение даст искажение от окружности. То есть получалась такая мишень в глазу в идеальном случае, и яйцо при астигматизме. Так и смотрели — светили лучом через диск Пласидо. Сейчас такие диски у многих хирургов в кармане на всякий случай.
Метод был, конечно, очень примерный. Потом пришла автоматика: эти же диски стали в 32-36 колец вместо 8 или 10, и аппарат их фотографировал, а затем распознавал и рассчитывал искажения, и выдавал «карту глубин» глаза.

Вот такая «мишень»

«Карта глубин» глаза
В это же время для диагностики кератоконуса было важно измерять роговицу не сверху, а сбоку, и параллельно развивалась технология топографа Орбскэна. Вместо профиля рефлекции там ходил луч в щелевой лампе (как в сканере для бумаг), и он позволял получить оптический сред роговицы, в частности, задней её стороны.
Соответственно, его автоматизировали и сделали нечто вроде замера десятками срезов, а потом сборки в единую карту. Как компьютерный рентгеновский томограф, только проще и на свету.
Следующей стадией эволюции стал принцип Шаймпфлюга, то есть вращающегося луча. Как можно догадаться по названию, изобрели его в Германии, причём в том же городе, где сидит Лейка и Окулус.
На сегодняшний день воплощение этого принципа, аппарат «Пентакам» — самый популярный аппарат диагностики для рефракционной хирургии. Информации очень много — 4 или 5 других аппаратов собрали в один: тут и толщина, передняя поверхность, задняя, глубина передней камеры. И это устройство ещё развивается и становится точнее.
Но система Плацидо не умерла. В случае сложных пациентов она дополняет информацию о состоянии роговицы. В этом случае система Плацидо хороша, потому что топография поверхности после осложнений позволяет собрать карту снятия поверхности до идеальной «мишени», то есть быстро вычислить разницу между тем, что видно, и тем, что нужно сделать, а затем лазером убрать лишнюю ткань.
Это так называемая topoguided-операция. Неровную роговицу можно привести в более-менее приличное состояние. Примерно по тому же принципу действует superLASIK, который настраивается под каждого отдельного пациента каждый раз. Его аналог — femtoLASIK Custom Vue — это wavefront-guided лазер.
Здесь идея в том, что измеряется волновой фронт глаза, а затем эксимерный лазер сносит необходимые части роговицы. У метода есть плюсы и минусы. Минусы связаны с тем, что часть искажений идёт от хрусталика, на лазерной коррекции с хрусталиком ничего не сделать. Хрусталик за время жизни меняется сильно, а роговица почти не меняется. Он растёт всю жизнь.
Соответственно, суперкоррекции в данном случае хватает на пару десятилетий молодой активной жизни… В итоге сейчас намного чаще используется «идеальный» профиль для роговицы, который не связан с текущим профилем хрусталика.
И есть ещё классическая ОКТ (томография) — она лучше показывает толщину ткани, и её используют дополнительно при помутнениях роговицы, исключающих другие методы.
Итак, по результатам диагностики подбирается профиль. В случае современных операций — хирург выстраивает профиль в подобии мастера, вводя нужные данные. Математику для асферической линзы делает прошивка лазера, затем хирург выбирает из нескольких возможных результатов или же просто подтверждает схему операции.
Вот ультразвуковой «карандашик»:

Остальное современное — в конце статьи. Пока же важные практические вещи для операции.
Мы смотрим не через центр зрачка
Следующее, что нас интересует — это центрация роговицы под лазером. Хирург выбирает конус для пневматического автозахвата — их там три размера под разные задачи. Для миопии чаще всего берётся самый маленький, он ложится на периферию роговицы.
Минимальное количество людей смотрит через центр зрачка. Обычно наша оптическая ось немного смещена в сторону носа — это угол Каппа. У гиперметропов (людей с серьёзной дальнозоркостью, например) этот угол больший. Доходит до того, что иногда они смотрят по самому краю зрачка.
Чтобы не резать линзу там, где не нужно, важно выполнить центрацию по оптической оси. Поэтому пациент сам смотрит на мигающий светодиод. Но на самом деле, конечно, пациенту мы здесь доверяем не полностью, и обязательно контролируем захват рефлексом Пуркинье.
В смысле, бликом, а не условной реакцией. Это блик, который вам хорошо знаком по «красным глазам» на фотографии со вспышкой, только его можно ужать почти до точки. Это не сама ось, но она расположена к рефлексу очень близко, настолько, что можно брать эту точку за центр линзы. В сложных случаях иногда между центром зрачка и этим рефлексом выбирается точка — всё зависит от предварительной диагностики.
На это место ставится опорный луч, маркируется центр абляции. Потом включается лазер. В эксимерных лазерах есть скоростная камера, которая следит за микродвижениями глаза и двигает лазер согласованно с ними.
На старых моделях лазеров при операциях если пациент смотрел в сторону — лазер бил не туда. С 2005 года примерно системы следования за глазом двигаются вместе с лучом. В случае FLEX или SMILE, когда используется фемтосекундный лазер, глаз просто захватывается в пневмозахват. Трекера там нет, но есть датчик потери вакуума — до того, как глаз отсосётся, лазер выключится.
Правильный захват случается не всегда. Если это так — хирург проводит докоррекцию поворотом или перезахват. Контроль захвата делается наложением двух картинок — с камеры в реальном времени и с калибровки до захвата. Когда-нибудь у нас появятся автосистемы, которые будут накладывать две картинки и захватывать правильно автоматически. Сегодня это зависит от опыта хирурга.
Профессор Секундо делал исследование — он сравнил 36 пациентов с femptoLASIK и 36 со SMILE — расположение зоны эвакуации ткани во втором случае было лучше. Даже на старом MEL-80 (самом современном на тот момент).
Эксимерный лазер вообще очень многое прощает неопытному хирургу. Но опытный хирург может на VisuMAX создать центрацию лучше, чем обычный эксимер автоматически. Наверное, в будущем появится прошивка и манипулятор, которые снизят этот фактор опыта и навыка хирурга.
В Стамбуле был как-то очень сложный пациент с двумя децентрациями, близкими к косоглазию. С ним было довольно сложно, поскольку нужно было идти через языковой барьер, но в итоге всё удалось. Тем не менее, если есть возможность, мы всегда рекомендуем выбирать для сложных случаев хирурга, говорящего на одном языке с вами.
Что важнее всего при коррекции астигматизма
Вот так видит мир человек с астигматизмом:

Упрощая, то, что у здорового человека дало бы точку на сетчатке, при астигматизме становится эллипсом или «восьмёркой» под определённым углом. Определив этот угол и относительные размеры этого искажения, можно сделать линзы для очков, у которых кривизна будет меняться нелинейно в сравнении с обычными линзами для близорукости или дальнозоркости.
Ещё спустя некоторое время научились делать такие же контактные линзы (их важно вставлять в глаз без вращения), а потом — рассчитывать профили для того, чтобы такую «контактную линзу» вырезать прямо на роговице или внутри неё. То есть решить общую задачу лазерной коррекции зрения.
Астигматизм корректируется лазерными методами очень эффективно. Однако самая сложная часть — сопоставление будущего профиля линзы и, собственно, глаза. Дело в том, что если промахнуться с поворотом на 10% — потеряется эффект на треть. Если промахнуться на 30% — эффект полностью сойдёт на нет.
В итоге важной частью при работе с астигматизмом становится захват глаза на вакуумную «присоску» лазера. Это вопрос опыта врача (к счастью, не обязательно мануального, поэтому делают это почти везде хорошо). На современных лазерах есть возможность развернуть захват «внутри себя», чуть вращая глаз пациента — в индийском научном центре было доказано, что так делать безопасно.
Как делается фокусировка лазера через линзы жидкости на поверхности роговицы и микрокапли жира?
Когда делается премедикация обезболивающим (обычно алкаином), то на поверхность глаза попадает довольно много капель. Затем глаз как минимум один раз протирается влажным тампоном непосредственно перед контактом с пневмозахватом лазера. Если глаз будет сухим, между конусом лазера и роговицей образуются лакуны, которые исказят фокусировку.
Если глаз влажный, жидкость заполняет их, и паразитных преломлений почти нет. Миркокапли жира сгоняются при захвате за счёт давления. В итоге, конечно, всё равно среда образуется не идеальная, и это отчасти одна из причин, почему лентикулу нужно «обойти» шпателем с двух сторон, отделяя её от верхнего и нижнего слоя роговицы.
Существенная ошибка может быть такая: ресницы выделяют жир, который начинает быстро и бесконтрольно расплываться по поверхности. Этот жир нарушает фокусировку, и остаются крупные мостики, которые нужно разделять острым шпателем (как делалось на прошлом поколении лазеров) — либо нужно прекращать операцию при виде такой проблемы.
В нашей клинике мы не оставляем ничего на волю случая, используя ряд необходимых манипуляций: аспираторы для удаления избытка жидкости и жировых капель, специальные гигроскопичные спонжи, даже можем лишить вас пары ресниц около центральной части глаза — мы их подрежем на тот случай, чтобы они вдруг не выгнулись как не надо.
Как стоит хирург во время операции?
Не стоит, а сидит. Все операции на глазах делаются строго сидя, так рука двигается намного устойчивее. Правши работают справа от пациента, левши — слева. Соответственно, разрез для извлечения лентикулы делается там, где хирургу удобнее всего получать доступ — ближе всего к его руке с инструментом. Почему это так важно, я покажу чуть позже, когда мы будем говорить про то, что есть в операционной.
Какие осложнения самые тяжёлые?
Осложнений при LASIK до 6%, на femtoLASIK и FLEX — до 2%, на SMILE — 0,5-1% (зависит от поколения лазеров, 0,5% — это шестое). Последние числа не подтверждены десятилетними клиническими испытаниями — данные будут официально опубликованы только летом 2017, но вы можете походить по Википедии — в статьях про разные методы даются довольно богатые ссылки на исследования.
Одно из самых ужасных осложнений любой коррекции кроме ФРК — кератоэктазия (когда роговица выпячивается, как при кератоконусе). В результате операции это может случиться из-за существенного нарушения биомеханики глаза — как правило, либо из-за неполной диагностики, либо из-за сюрприза, который средства диагностики врача не смогли выявить. Именно поэтому важно делать диагностику очень тщательно и разными методами.
Надо признать, что на самом дорогом «перестраховочном» оборудовании в клиниках нередко экономят. С другой стороны, если пациент уже приходит с кератоэктазией, то у него, скорее всего, будут прямые показания на старый добрый ФРК. Вообще, любая тонкая роговица, да ещё и не совсем ровная — её хорошо ровняют ФРК.
В ранних стадиях кератотонуса ФРК выравнивает поверхность и сразу сверху мы ещё делаем кросс-линкинг (обработка средством с высоким содержанием B12, затем высвобождение кислорода за счёт лазерного нагрева и фиксация коллагена в ультрафиолете, — всё, чтобы сделать её жесткой, но про это позже отдельно). Эта ниша обеспечит жизнь ФРК ещё лет на 10 минимум.
Кератоконус — сложное осложнение в среднесрочном порядке. Сразу делается кросс-линкинг, то есть картоэктазия лечится как обычно. Могут вставляться внутрикорнеальные полукольца.
Исторически сложилось, что часть кератоэктазии после SMILE — это случаи, когда хирург обнаружил больную роговицу и решил не делать инвазивную процедуру LASIK или его производную, но почему-то решил, что с ReLEx может «прокатить» из-за малой инвазивности. Нет. Больную роговицу не надо корректировать без укрепления. Можно делать кросс-линкинг, кольца, трансплантацию.
Следующий по популярности у нас отслоившийся лоскут после LASIK, femtoLASIK или FLEX. Чаще, конечно, достаются LASIK — у них суммарный риск разных побочных эффектов под 6%, и при этом их в стране делают много даже до сих пор.
Любые лоскутные методы коррекции — это противопоказание к контактным видам спорта. Рожать можно, но получать «в лицо» — нежелательно. Были случаи, когда лоскут срывали от того, что ребёнок просто неаккуратно ткнул пальцем матери в лицо, от того, что женщина поймала глазом палку для помидоров — в общем, самые разные.
Напомню, суть проблемы в том, что при этих методах прорезается «крышка», которая «откидывается» для создания линзы внутри роговицы, а затем эта «крышка» закрывается обратно. С глазом её связывает тонкая перемычка-«петля» и наросший сверху тонкий слой эпителия. Лоскут не прирастает, и держится, не открываясь, только с помощью поверхностного эпителия сверху.
Сам флеп LASIK можно снять хоть через 8-10 лет (были случаи) — и разойдётся он ровно там же, где в день операции. В случае femtoLASIK и FLEX флеп держится прочнее, часто есть рубцевание по краям (тонкая белая полосочка) — через 2-3 года уже можно пытаться оторвать его зубами, и он не поддастся.
В случае SMILE лоскута нет вообще, но есть «тоннель» (разрез на 2,5 мм), через который достаётся лентикула из роговицы — он тоже покрывается эпителием, но до того, как он зарастёт, нельзя мыться, чтобы не занести инфекцию. Наш коллега из Екатеринбурга рассказывал про больного со SMILE, которого сильно избили — повреждения прошли по глазу очень обширно, но слабейшая точка была не на месте коррекции.
Глаз удалось спасти, видит пациент хорошо. Точнее, стал видеть, через пару недель. Похожий случай был в практике у Блума (второго изобретателя технологии коррекции). В Германии сейчас для работы в полиции, можно делать только ФРК в 13 из 16 федеральных земель. Ещё в трёх разрешён femtoLASIK.
Вопреки распространённому мифу, боуменова мембрана, которая расположена поверх роговицы (которая уничтожается при ФРК и сильно травмируется при femtoLASIK-методах) не даёт защиту от механических повреждений ударного типа. Она обеспечивает стабильность «медленного» типа, в частности, компенсирует давление изнутри глаза.
Теперь стоит поговорить про гало-эффект — это нимб вокруг источников света ночью. Его может дать любая лазерная коррекция. Зависит он от величины зоны коррекции по отношению к зрачку. Обычная зона коррекции — 7 миллиметров.
Зрачок у некоторых людей раскрывается до 8 миллиметров в полной темноте. Раньше вообще делали зоны коррекции по 4-5 миллиметров. Вторая причина нимба (более актуальная для современных операций) — это насколько плоская у вас роговица в центре. Центр должен возвышаться (здоровая роговица имеет по центру больше диоптрий, чем по краям — например, 38 Д в центре, 42 Д по краям).
Хороший профи рассчитывает профиль для лазерного реза так, что роговица уплощается по большой зоне. Эксимерные лазеры имеют различные асферические профили для этого. ReLEx SMILE сам по себе асферичен по самой архитектуре вмешательства. Да, естественное состояние роговицы ухудшается при любой коррекции, но при SMILE — чуть меньше.
Дальше у нас фотофобия и зарастание тканей. Проблема в медикаментах. В ФРК в России не используется «обычный» для этой операции метамицин (он не разрешён на государственном уровне). Аналоги чуть рискованнее. Сейчас офтальмологи пытаются пролоббировать разрешение этого препарата для операций.
Следующий случай — неполная экстракция лентикулы при SMILE-операции. Были крайне редкие случаи, когда осталась часть, которую нельзя было подцепить пинцетом. В этом случае впрыскивается кортизон, который окрашивает мелкий фрагмент и затем можно зайти вовнутрь и извлечь его.
В Лондоне один из очень дорогих хирургов делает второй рез на такой случай напротив первого — он им не пользуется, но держит на случай проблем в ходе операции. Обычно же если лазер не разрезал что-то в лентикуле — это проблема хирурга, который зачем-то полез и попытался отсепаровать место, где не было реза. Правильно — дать зажить и сделать ФРК с топографией. Или же, как вариант, перейти на FLEX вместо SMILE.
Затем надрыв края инцизии — совсем маловероятная вещь в опытных руках, когда хирург инструментом надрывает вход в «тоннель», ведущий к лентикуле. Чтобы это случилось на практике, надо толкнуть его в плечо в ходе операции. Тем не менее, проблемы обычно нет: был разрез 3 мм, станет 3,5 мм — ничего страшного на самом деле.
В подавляющем большинстве случаев инцизия надрывается радиально, но был один пример в самом начале истории коррекций, когда произошёл надрыв на 1,5 мм в сторону центра. От зоны 7,8 мм получилась зона 6,8 мм, пациентка получила гало-эффект в глубокой темноте. Решение простое — второй рукой надо держать глаз пинцетом, с тех пор это есть в обязательном протоколе SMILE.
Из серьёзных (но уже, к счастью, обратимых) стоит отметить кератит. Это воспаление роговицы, чаще всего — в результате занесённой инфекции. Его три стадии — во второй обычно кортизон и лечение на усмотрение врача, а в третьей — обязательно полоскание кармана (есть риск необратимого рубцевания). Поэтому после операции вас наблюдают на следующий день и ещё несколько раз.
Всё остальное, как правило, проходит в течение недели-двух после операции, и связано с реакцией организма на механическое повреждение тканей, либо особенности медикаментов. Да, вы можете плакать пару часов, да, может щипать, да, у кого-то обезболивающее вызывает потом дикое желание почесть глаз (чего делать нельзя). И да, первые пару дней вам лучше не появляться на конкурсе красоты и снимать портреты для сайта знакомств. Дальше же всё будет хорошо.
Оборудование для диагностики
Спектральный оптический когерентный томограф — высокочастотный бесконтактный метод диагностики морфологии роговицы, сетчатки и зрительного нерва. Во время процедуры используется лишь луч лазера или инфракрасное освещение. Результатом ОКТ является двухмерный или трехмерный снимок:

Пентакам — «золотой стандарт» в диагностике заболеваний роговицы.

Ротационная Шаймпфлюг-камера для проведения компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока. Автоматически рассчитываются такие важные параметры как кривизна передней и задней поверхности роговицы, общая оптическая сила роговицы, пахиметрия, глубина передней камеры, угол передней камеры в 360° и денситометрия роговицы и хрусталика.
Бесконтактное измерение занимает 1-2 секунды и включает 25 или 50 Шаймфлюг изображений (в зависимости от режима сканирования). В сумме для построения 3D модели переднего отрезка глаза детектируются и анализируются до 25000 реальных элевационных точек. Автоматическая система контроля наведения обеспечивает лёгкость измерения и высокую повторяемость результатов.
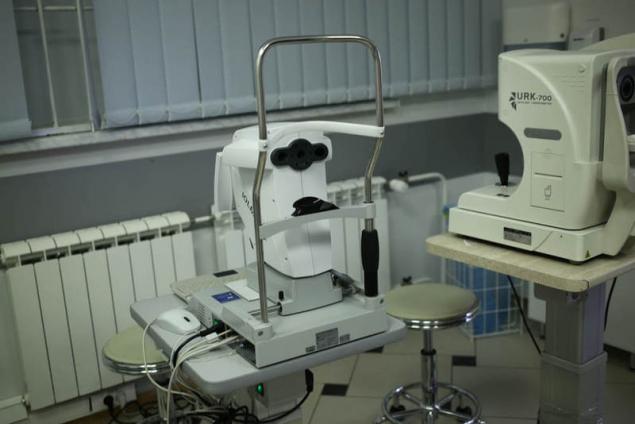
Вид со стороны врача:

Слева — автоматический авторефкератометр основан на использовании специального датчика волнового фронта Hartmann-Shack, что позволяет поточечно анализировать волновой фронт, отраженного от сетчатки света. При помощи анализа волнового фронта, мы можем проанализировать аберрации оптической системы глаза и подобрать оптимальную коррекцию. Справа — автоматический бесконтактный пневмотонометр, позволяет измерять внутриглазное давление и роговично-компенсированное внутриглазное давление.
Вид со стороны пациента:

Слева — автоматический бесконтактный пневмотонометр.
Справа — автоматический авторефкератометр.
Автоматический проектор знаков может крепиться на стене или на столе. Работает на дистанции от 2,5 до 8,0 метров. Снабжен пультом дистанционного управления. Содержит более 40 самых необходимых тестов, в том числе для детей. Высокая скорость смены слайдов (0,15 секунды). Высокое разрешение (50 линий на мм) позволяет точно оценить остроту зрения пациента:

Кабинет диагностики для комплексной диагностики патологии переднего и заднего сегмента глаза, видно работу проектора:

Автоматический периметр — анализатор полей зрения:

Применяется для определения пороговой чувствительности сетчатки органа зрения, выявляя патологические изменения на самых ранних стадиях.
Оптическая когерентная томография (ОСТ):

ОСТ — Это метод отображения структуры биологических тканей организма в поперечном срезе с высоким уровнем разрешения.
Кабинет диагностики для первичного диагностического обследования:

Оптический биометр IOL Master 700 — новое поколение «золотого стандарта» оптической биометрии:

Оптический прибор для бесконтактного измерения структур глаза с использованием метода оптической когерентной томографии. Оптическая биометрия нового поколения с использованием технологии Swept Source OCT обеспечивает сканирование переднего и заднего отрезка глаза. Это не только позволяет лучше понимать хирургическую анатомию глаза, но более точно рассчитывать рефракционный результат операции.
Автоматический линзметр — оптимальное устройство для подбора очков, оценки качества линз, снятия призматических показаний:

IOL-Master 500 — простой и совершенный. С его помощью за считанные секунды производятся точнейшие измерения биометрических параметров глаза, необходимых для расчета ИОЛ (интраокулярных линз):

Особенно ценно то, что замеры осуществляются бесконтактным способом. Одним нажатием кнопки можно быстро получить точные данные о длине переднезадней оси глаза, радиусе кривизны роговицы, её диаметре и глубине передней камеры.
Щелевая лампа с видеокамерой — прибор, позволяющий под увеличением провести осмотр видимых частей глаза — век, склеры, конъюнктивы, радужки, хрусталика и роговицы:

С помощью специальных линз в щелевую лампу видны центральная и периферическая части глазного дна. Щелевая лампа состоит из бинокулярного микроскопа и источника узконаправленного света. Осмотр при помощи щелевой лампы — это биомикроскопия глаза. Очень важна возможность фото- и видео-фиксации.
Аберрометр — анализатор волнового фронта, используя алгоритмы Фурье, он отражает уникальные недостатки глаза пациента с использованием 100 процентов доступных точек Хартманна-Шарка для более точного определения ошибок волнового фронта:

Система обеспечивает самое высокое разрешение, доступное для любого размера зрачка, позволяя точный, индивидуальный подход для широкого спектра оптических погрешностей.
Эндотелиальный микроскоп необходим для наблюдения и анализа эндотелиального слоя роговицы, измерения толщины роговицы и автоматического фотографирования:

Цифровая фотощелевая лампа используется для получения цифрового изображения с высоким разрешением, видеоизображения. Программное обеспечение позволяет оптимальным образом организовать компьютерную обработку и хранение цифровых изображений:

Кабинет первичной диагностики:

Контактный тонометр TONO-PEN — это легкий и эргономичный прибор:

Несмотря на свои малые размеры и вес, точность показаний сравнима с тонометром Гольдмана. В основе TONO-PEN тензодатчик с диаметром контактной поверхности 1.5 мм, почти незаметно касается роговицы и выдает среднее арифметическое результатов четырех независимых измерений и статистический коэффициент.опубликовано
Источник: geektimes.ru/company/klinika_shilovoy/blog/284348/
10 вещей, которые НЕ должны находиться в вашем доме
Как сделать полезную пасту-бальзам для зубов и десен